Posts
A Integral Saúde lança aplicativo Guia de Saúde
/0 Comentários/em Notícias /por vitorA Integral Sáude lançou o aplicativo gratuito Guia de Saúde para facilitar a vida de seus clientes. Com uma interface simples e intuitiva, o app identifica médicos, clínicas, laboratórios, hospitais e demais estabelecimentos de saúde mais próximos do usuário, de acordo com o plano contratado.
A busca da rede de atendimento pode ser feita pela localização do beneficiário, tipo de prestador, especialidade, tipo de plano ou pelo nome do profissional ou estabelecimento de saúde. O aplicativo aponta o caminho mais próximo entre o beneficiário e o prestador que ele procura, utilizando o sistema de geolocalização do aparelho. O app também permite que o usuário inclua o prestador ou estabelecimento na sua lista de favoritos e está disponível para Android e iOS.
Link para download do aplicativo:
https://play.google.com/store/apps/details?id=br.com.mobilesaude.caberjintegral&hl=pt
ANS ABRE CONSULTA PÚBLICA PARA AMPLIAR COBERTURA DE PLANOS DE SAÚDE
/0 Comentários/em Notícias /por vitorPopulação poderá opinar sobre a proposta até 26 de julho; medida deve entrar em vigor no início de 2018
A Agência Nacional de Saúde Suplementar (ANS) abriu, nesta terça-feira (27), consulta pública para atualizar a cobertura mínima obrigatória que os planos de saúde devem oferecer aos seus beneficiários.
A proposta prevê a incorporação de 15 novos procedimentos, como exames para diagnóstico da fibrose hepática e para análise das artérias dos membros inferiores e superiores.
Além disso, contempla alterações de diretrizes de utilização já existentes, como a inclusão de medicamentos antineoplásicos orais para tratamento de seis tipos de câncer, entre outras. A relação completa das propostas de incorporação e alteração pode ser conferida aqui.
A revisão do Rol de Procedimentos e Eventos em Saúde faz parte de um processo contínuo e periódico realizado pela ANS. Os procedimentos são atualizados para garantir o acesso ao diagnóstico, ao tratamento e ao acompanhamento das doenças por meio de técnicas que possibilitem o melhor resultado em saúde, sempre obedecendo a critérios científicos de segurança e eficiência comprovados.
O Rol de Procedimentos e Eventos em Saúde é obrigatório para todos os planos de saúde contratados a partir da entrada em vigor da Lei nº 9.656/98, os chamados planos novos, ou aqueles que foram adaptados à lei.
O recebimento das contribuições ocorrerá no período de 27 de junho a 26 de julho, exclusivamente por meio do formulário que será disponibilizado no portal da ANS. O novo rol entrará em vigor em janeiro de 2018.
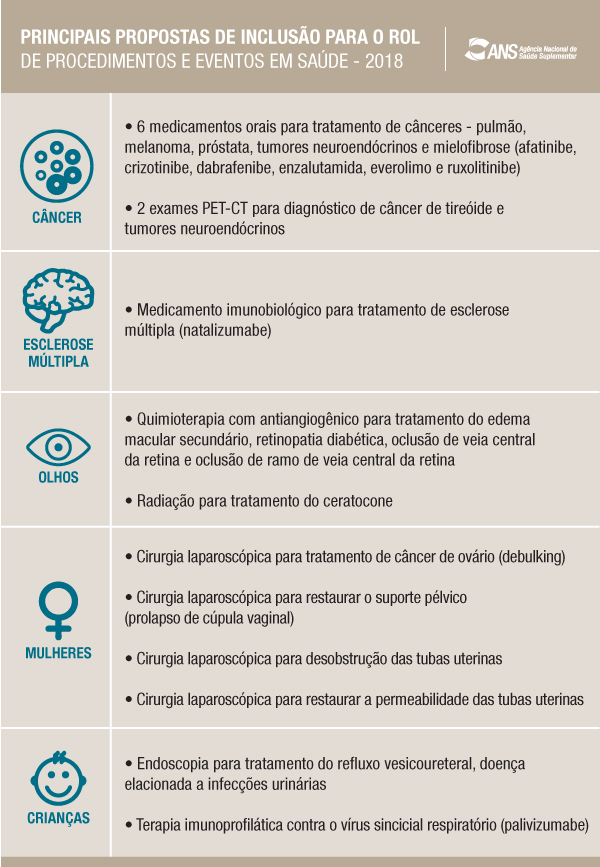
Fonte: www.brasil.gov.br
Novas regras para pedido de cancelamento de plano de saúde
/0 Comentários/em Notícias /por vitorComeçam a valer nesta quarta-feira (10/05) as novas regras estabelecidas pela Agência Nacional de Saúde Suplementar (ANS) para cancelamento do contrato do plano de saúde a pedido do beneficiário. A Resolução Normativa nº 412 se aplica aos chamados planos novos, ou seja, aos contratos celebrados após 1º de janeiro de 1999 ou adaptados à Lei nº 9.656, de 1998. Antes dessa norma, não havia regras específicas sobre o tema. Com essa resolução, a ANS padroniza esse tipo de operação e oferece mais clareza, segurança e previsibilidade ao consumidor.
A norma estipula regras para o cancelamento de acordo com cada tipo de contratação do plano (individual, coletivo empresarial ou coletivo por adesão), define responsabilidades das partes envolvidas, obriga as operadoras a emitirem comprovante de ciência do pedido de cancelamento e determina os prazos para entrega de tais comprovantes. O objetivo da ANS ao editar a norma é extinguir possíveis ruídos na comunicação entre beneficiário e operadora no momento em que o primeiro manifesta sua vontade de cancelar o contrato de plano de saúde para si ou para seus dependentes e assegurar os direitos dos consumidores.
“Essa medida é um avanço importante, pois deixa claro como o beneficiário deve fazer para obter o cancelamento do plano e estabelece o fluxo dessa solicitação. Garante, assim, mais segurança nesse tipo de operação, protegendo o beneficiário”, enfatiza Karla Santa Cruz Coelho, diretora de Normas e Habilitação dos Produtos da ANS.
Para facilitar a compreensão das normas, a ANS elaborou uma cartilha sobre o assunto. O material está disponível no site da Agência. Confira aqui. Também foram elaboradas perguntas e respostas para esclarecer as principais dúvidas relacionadas ao tema. Acesse aqui.
Plano individual ou familiar
O cancelamento do contrato de plano de saúde individual ou familiar poderá ser solicitado pelo titular das seguintes formas: presencialmente, na sede da operadora, em seus escritórios regionais ou nos locais por ela indicados; por meio de atendimento telefônico disponibilizado pela operadora; ou por meio da página da operadora na internet – neste caso, a operadora deverá disponibilizar em seu portal corporativo acesso ao Portal de Informações do Beneficiário da Saúde Suplementar (PIN-SS), nos termos previstos na RN nº 389, de 26 de novembro de 2015.
Feito o pedido de cancelamento, a operadora é obrigada a prestar de imediato esclarecimentos sobre as consequências da solicitação e deverá fornecer ao beneficiário comprovante do recebimento do pedido. A partir desse momento, o plano de saúde estará cancelado para o titular e seus dependentes, quando houver, ou para um ou mais de seus dependentes, caso o titular tenha apenas solicitado a exclusão de dependentes.
Plano coletivo empresarial
O beneficiário titular poderá solicitar à empresa em que trabalha, por qualquer meio, o cancelamento ou a exclusão de dependente do contrato de plano de saúde coletivo empresarial. A empresa deverá informar à operadora, para que esta tome as medidas cabíveis, em até 30 dias. Caso a empresa não cumpra tal prazo, o beneficiário poderá solicitar o cancelamento diretamente à operadora, que terá a responsabilidade de fornecer ao consumidor o comprovante de recebimento da solicitação – ficando o plano cancelado a partir desse momento.
Plano coletivo por adesão
O beneficiário titular poderá solicitar o cancelamento ou a exclusão de dependente do contrato coletivo por adesão à pessoa jurídica contratante do plano. Neste caso, a solicitação será encaminhada à operadora, para adoção das providências cabíveis – o cancelamento somente terá efeito a partir de sua ciência. Mas o beneficiário também pode comunicar a sua intenção à administradora de benefícios (quando a possibilidade figurar no contrato firmado entre a pessoa jurídica contratante e a operadora) ou ainda diretamente à operadora – nestes dois casos, o plano terá cancelamento imediato após o fornecimento do comprovante de recebimento da solicitação.

Obrigações das operadoras diante de pedido de cancelamento de qualquer modalidade de plano
Após receber a solicitação do cancelamento, a operadora ou administradora de benefícios deverá prestar de forma clara e precisa as informações listadas abaixo:
- O eventual ingresso em novo plano de saúde poderá importar:
- No cumprimento de novos períodos de carência;
- Na perda do direito à portabilidade de carências, caso não tenha sido este o motivo do pedido;
- No preenchimento de nova declaração de saúde e, caso haja doença ou lesão preexistente (DLP), no cumprimento de Cobertura Parcial Temporária (CPT) que determina, por um período ininterrupto de até 24 meses a partir da data da contratação ou adesão ao novo plano, a suspensão da cobertura de Procedimentos de Alta Complexidade (PAC), leitos de alta tecnologia e procedimentos cirúrgicos;
- Na perda imediata do direito de remissão, quando houver, devendo o beneficiário arcar com o pagamento de um novo contrato de plano de saúde que venha a contratar.
- Efeito imediato e caráter irrevogável da solicitação de cancelamento do contrato, a partir da ciência da operadora ou administradora de benefícios;
- Contraprestações pecuniárias vencidas e/ou eventuais coparticipações devidas, nos planos em pré-pagamento ou em pós-pagamento, pela utilização de serviços realizados antes da solicitação de cancelamento ou exclusão do plano de saúde, são de responsabilidade do beneficiário;
- Despesas decorrentes de eventuais utilizações dos serviços pelos beneficiários após a data de solicitação de cancelamento do plano de saúde, inclusive nos casos de urgência ou emergência, correrão por sua conta;
- A exclusão do beneficiário titular do contrato individual ou familiar não extingue o contrato, sendo assegurado aos dependentes já inscritos o direito à manutenção das mesmas condições contratuais, com a assunção das obrigações decorrentes;
- A exclusão do beneficiário titular do contrato coletivo empresarial ou por adesão observará as disposições contratuais quanto à exclusão ou não dos dependentes, conforme o disposto no inciso II do parágrafo único do artigo 18, da RN nº 195, de 14 de julho de 2009, que dispõe sobre a classificação e características dos planos privados de assistência à saúde.
Essas informações devem ser disponibilizadas pelo atendente da operadora ou administradora de benefícios no momento da solicitação realizada de modo presencial ou através dos canais destas entidades previstos na RN nº395/16; ou constar do comprovante de recebimento da solicitação de cancelamento do contrato a ser fornecido pela operadora ou administradora de benefícios.
“O cancelamento pode ser feito independentemente do adimplemento contratual. As operadoras que deixarem de cumprir as normas determinadas na resolução estarão sujeitas ao pagamento de multa no valor de R$ 30 mil”, acrescenta a diretora Karla Coelho, que também destaca a importância do entendimento do beneficiário diante de sua decisão de cancelamento do plano: “É preciso entender que, a partir do momento em que a operadora toma ciência do pedido, o plano estará cancelado”.
Também vale destacar que a partir do fornecimento do comprovante de recebimento da solicitação de cancelamento, a operadora ou a administradora de benefícios deverá encaminhar ao consumidor, no prazo de dez dias úteis, o comprovante do efetivo cancelamento do contrato ou desligamento do beneficiário. Tal comprovante deverá informar as eventuais cobranças de serviços pela operadora ou administradora de benefícios.
O pedido de cancelamento dos contratos individuais ou familiares não exime o beneficiário do pagamento de multa rescisória, quando prevista em contrato, se a solicitação ocorrer antes da vigência mínima de doze meses, observada a data de assinatura da proposta de adesão.
Fonte: www.ans.gov.br

Matriz Rio de Janeiro Tel: (21) 2524-7559 | 0800 878 7559 Filial São Paulo Tel: (11) 3141-0038 Filial São José do Rio Preto Tel: (17) 3226-3142 Filial João Pessoa Tel: (83) 3224-2917 Filial Maceió Tel: (82) 3025-6774 Filial São Carlos Tel: (16) 3376-9693 Loja Campina Grande Tel: (83) 2153-0601 Filial Teresina (86) 3218-3208 Filial Uberaba Tel: (34)3338-6400.![]()
LINKS IMPORTANTES
• Fale conosco
• Quem somos
• Nossos planos
• Corretores
• Dúvidas frequentes
• Endereços
• Formulários
